È la linea di integratori alimentari che possono aiutarti a mantenere pelle e capelli sani per tutto l’anno grazie ai loro complessi multivitaminici.
Ghiandole sebacee: dove si trovano e quale funzione svolgono
Pelle grassa, oleosa, con punti bianchi o neri (tecnicamente detti comedoni “chiusi” o “aperti”) o una vera e propria condizione di acne. Oppure, al contrario, cute secca, fragile, opaca, desquamata. O, ancora, capelli unti, con forfora oppure, all’opposto, secchi, spenti, crespi.
Sono tutte possibili conseguenze di un mal funzionamento, rispettivamente in eccesso o in difetto, delle ghiandole sebacee.
Ma che cosa sono esattamente queste ghiandole? Dove si trovano? Quali funzioni hanno e perché possono creare problemi quando lavorano troppo o troppo poco?
Cosa sono le ghiandole sebacee e dove si trovano
Le ghiandole sebacee sono piccoli organi secernenti che si trovano nella cute, in particolare nello strato chiamato “derma”, posto sotto l’epidermide, che è la parte più superficiale e visibile della pelle. Nella maggior parte dei casi, le ghiandole sebacee sono associate a un follicolo pilifero (formando la cosiddetta “unità pilosebacea”), al quale si connette attraverso un dotto obliquo che si apre nel canale in cui passa il pelo (o il capello) per raggiungere la superficie cutanea (o il cuoio capelluto) ed emergere all’esterno.
Un’eccezione è rappresentata dalle ghiandole sebacee di Meibomio, che si aprono direttamente sulla superficie della rima palpebrale. Con le loro secrezioni lipidiche, le ghiandole di Meibonio contribuiscono a rendere più denso il film lacrimale a protezione della cornea e a ridurre l’evaporazione della componente acquosa delle lacrime, mantenendo il corretto livello di idratazione delle superfici dell’occhio.
Le ghiandole sebacee sono presenti nella cute di tutte le aree corporee, a eccezione dei palmi e del dorso delle mani e dei piedi, ma la loro concentrazione può variare molto da zona a zona. In genere, sono meno presenti e meno attive sugli avambracci, sulla pancia e sulla parte centrale delle guance, mentre abbondano nella zona dell’inguine, sulla parte alta di torace e addome, sulle spalle, su mento, naso e fronte, sulle orecchie e sul cuoio capelluto.
Dall’esterno, le ghiandole sebacee sono del tutto invisibili, ben nascoste in profondità, ma l’alterazione del loro funzionamento può ostruire, far ingrossare e promuovere l’infiammazione del follicolo pilifero a cui sono connesse, causando una serie di fastidi cutanei che possono andare da problemi estetici, come pelle grassa o brufoletti, a vere e proprie patologie dermatologiche, come la dermatite seborroica dell’adulto o la crosta lattea del neonato.
La funzionalità delle ghiandole sebacee è diretta dagli ormoni steroidei, in particolare gli androgeni (come il testosterone), considerati tipici ormoni maschili, ma presenti sia negli uomini sia nelle donne, seppur in quantità diverse e variabili nel corso della vita.
Le ghiandole sebacee sono temporaneamente attive subito dopo la nascita, stimolate dagli ormoni androgeni materni trasferiti al feto durante la gravidanza; quindi, vanno in “letargo” fino alla pubertà (che inizia, in genere, verso i 9-11 anni), quando vengono bruscamente risvegliate dall’avvio della produzione degli ormoni sessuali. La loro attività viene mantenuta per tutta l’età fertile, per poi ridursi abbastanza rapidamente nelle donne dopo la menopausa (che mediamente si verifica intorno ai 50-55 anni) e più tardi e più lentamente negli uomini (intorno ai 60-70 anni).
Che funzione svolgono le ghiandole sebacee
Come si può intuire dal loro nome, la funzione chiave delle ghiandole sebacee è produrre il sebo, che è una materiale lipidico, abbastanza denso, con una composizione complessa comprendente trigliceridi e digliceridi (i tipici “grassi animali”), acidi grassi liberi, colesterolo, squalene (che è un precursore del colesterolo stesso) e altre sostanze grasse e cerose.
Complessivamente, le ghiandole sebacee sono responsabili della produzione di circa il 90% dei lipidi presenti sulla superficie cutanea, che contribuiscono a lubrificarla e a renderla morbida ed elastica. Unendosi all’acqua naturalmente presente nella cute e al sudore attivamente prodotto dalle ghiandole sudoripare, il sebo partecipa alla creazione del film idrolipidico superficiale, che protegge la pelle dalla disidratazione eccessiva e favorisce l’integrità della barriera cutanea.
Queste azioni fanno sì che la pelle sia meno facilmente attaccabile e danneggiabile dagli agenti fisici esterni e meno sensibilizzata dagli allergeni presenti nell’ambiente. Inoltre, dal momento che il sebo contiene anche composti con proprietà antimicrobiche, il corretto funzionamento delle ghiandole sebacee aiuta a contrastare la proliferazione di batteri potenzialmente dannosi e in grado di causare infezioni, supportando invece l’equilibrio dei microrganismi “buoni” fisiologicamente presenti sulla pelle sana (microbiota cutaneo). Questa azione di protezione è favorita anche dal pH acido dell’epidermide, anch’esso influenzato dalle caratteristiche del sebo (pH 4,5-6,2).
Alcuni studi in modelli animali hanno indicato che il sebo potrebbe contribuire al nutrimento e/o all’integrità dei peli e dei capelli all’interno del follicolo pilifero, dal momento che il venir meno della sua produzione si associa ad alterazioni della pelliccia e ad alopecia. Di converso, nell’uomo, è stato appurato che un eccessivo ingrossamento delle ghiandole sebacee si associa a un rimpicciolimento del follicolo pilifero ed è implicato nell’alopecia androgenica.
Della produzione di sebo sono responsabili i “sebociti”, ossia le cellule che costituiscono il “corpo” della ghiandola sebacea, distribuite in strati sovrapposti che si rinnovano continuamente, maturando via via, mentre si spostano dalla periferia verso il centro della ghiandola. Quando si affacciano nello spazio interno della ghiandola sebacea, in comunicazione con il canale del pelo, i sebociti maturi “esplodono” riversando tutto il loro contenuto lipidico, che inizia a risalire verso la superficie cutanea, trascinando con sé detriti cellulari, cheratina, enzimi e altre sostanze.
Man mano che i sebociti maturi “sacrificano” sé stessi per liberare il sebo di cui la pelle ha bisogno, altri sebociti “giovani” si spostano dalla zona più periferica della ghiandola sebacea verso il centro, maturando giorno per giorno. Mediamente, il processo di maturazione del sebocita e la produzione del contenuto lipidico fino alla sua “esplosione” si svolge in circa una settimana, ma alcuni fattori interni all’organismo possono modificarne la velocità, portando quindi a una maggiore o minore produzione di sebo.
Pelle grassa e ghiandole sebacee
Nella pelle sana di persone adulte, il sebo viene prodotto nella quantità di circa 1 mg ogni 10 cm2 di superficie cutanea nell’arco di tre ore. Quando le ghiandole sebacee sono sottoposte a una stimolazione abnorme da parte degli ormoni androgeni, la produzione di sebo aumenta più del necessario (1,4-4,0 mg ogni 10 cm2 in tre ore) e i lipidi in eccesso rendono la cute delle aree interessate più grassa e oleosa (condizione indicata come “seborrea”).
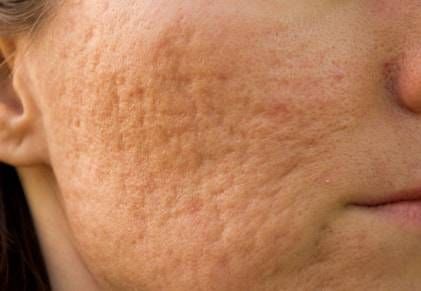
Quando il fenomeno riguarda l’epidermide, la pelle appare più lucida, brillante, disomogenea e con pori maggiormente in evidenza. Se il sebo è denso e/o il suo deflusso verso l’esterno viene ostacolato in qualche modo, i lipidi e i detriti cellulari possono ostruire il canale del pelo, portando alla comparsa di comedoni o acne. I primi sono i classici punti bianchi o neri (comedoni chiusi o aperti), generalmente piccoli e non infiammati, se non li si sollecita con le mani e non si tenta di schiacciarli. L’acne, invece, si instaura quando il follicolo pilifero si infiamma e/o si infetta con un batterio che si nutre del sebo stesso (Proprionibacterium/Cutibacterium acnes), dando luogo a papule, pustole o cisti di gravità variabile a seconda dei casi.
In generale, una pelle grassa è caratterizzata da un maggiore rischio di sviluppare acne, problema comune tra gli adolescenti (in particolare, i maschi), in considerazione della spiccata produzione di ormoni androgeni tipica di questa fase della vita. Per ragioni analoghe, le donne possono soffrire di pelle grassa o acne anche in età adulta in corrispondenza di squilibri ormonali transitori oppure legati a una specifica condizione endocrinologica (in particolare, l’iperandrogenismo) o a una patologia ginecologica, prima tra tutte la sindrome dell’ovaio policistico.
Quando la secrezione sebacea eccessiva riguarda il cuoio capelluto, oltre alla comparsa di capelli oleosi, lucidi, dall’aspetto “sporco” anche dopo poche ore dal lavaggio, sono generalmente presenti anche sensazione di fastidio o prurito alla testa e produzione di forfora grassa. L’eccessiva presenza di sebo tende, inoltre, a modificare l’odore dei capelli e della pelle, rendendolo più acre e meno gradevole, soprattutto se non viene asportato abbastanza frequentemente con prodotti detergenti idonei, non aggressivi.
Ghiandole sebacee infiammate: cosa fare
Quando le ghiandole sebacee si infiammano, di norma, compaiono manifestazioni acneiche o un’infiammazione della pelle o del cuoio capelluto più generalizzata, con epidermide arrossata, in rilievo, presenza di detriti grassi di colore bianco-giallastro e sintomi come prurito e bruciore, anche intensi (dermatite seborroica).
Quando l’acne è di tipo moderato-severo o nei casi di dermatite seborroica, l’unico consiglio utile è rivolgersi al medico di famiglia ed, eventualmente, al dermatologo per ottenere una diagnosi precisa e la prescrizione della terapia del caso. Soltanto in presenza di dubbi sull’origine e la natura delle manifestazioni, i medici potranno prescrivere esami di approfondimento o prelevare piccoli campioni di pelle da esaminare.
In genere, oltre a farmaci specifici (diversi da caso a caso), lo specialista in dermatologia fornisce indicazioni per supportare una corretta igiene della cute e/o dei capelli, suggerendo l’uso di detergenti/shampoo in grado di asportare il sebo in eccesso in modo delicato e senza sollecitare ulteriormente le ghiandole sebacee né l’epidermide già infiammata.
Nei soggetti che hanno soltanto piccole papule e infiammazione modesta, per migliorare la situazione può essere sufficiente garantire una pulizia regolare della cute con detergenti/shampoo di buona qualità e non contenenti ingredienti irritanti, applicare creme idratanti non grasse (che favoriscono il mantenimento di una barriera cutanea integra e l’equilibrio del microbiota locale) e rimuovere i possibili fattori aggravanti.
In particolare, nel caso della pelle grassa con tendenza acneica, è indispensabile usare creme e cosmetici di ottima qualità e non comedogeni (vale a dire che non promuovono l’occlusione del follicolo pilifero), rimuovendoli accuratamente alla fine di ogni giornata. Nelle operazioni di detersione ed eliminazione del make-up non si deve mai insistere troppo, né sfregare la pelle, mentre è importante risciacquare abbondantemente alla fine e asciugare tamponando delicatamente.
Per i lavaggi si deve fare attenzione a non usare acqua troppo calda; anche la temperatura del getto d’aria del phon deve essere moderata per non favorire l’ulteriore infiammazione del cuoio capelluto.
Un altro aspetto cruciale della prevenzione, spesso difficile da attuare, è non toccare né schiacciare papule o pustole con le mani: la sollecitazione meccanica, infatti, causa l’aumento dell’infiammazione cutanea e i batteri presenti sulle dita possono provocare infezioni. Questi due fenomeni, a loro volta, rendono meno efficiente la riparazione cutanea fisiologica, favorendo lo sviluppo di cicatrici persistenti.
Molti soggetti con pelle grassa o acne tendono a esporsi al sole di frequente, nella convinzione che ciò “asciughi” la cute, migliorandone l’aspetto e riducendo i fastidi. In realtà, i raggi ultravioletti hanno un’azione infiammatoria sull’epidermide e ne riducono le difese immunitarie, soprattutto se non si usa una protezione solare adeguata. Ciò favorisce, anziché prevenire, la comparsa di papule e pustole, oltre ad aumentare il rischio di tumori della pelle.
Sul fronte dell’alimentazione, infine, sono stati sfatati da tempo diversi miti relativi a cibi in passato sospettati di favorire la comparsa di pelle grassa e acne, come i salumi, il cioccolato, i fritti, le carni grasse, le salse, gli snack poco sani ecc. Tuttavia, questi stessi alimenti dovrebbero essere consumati soltanto occasionalmente nel contesto di una dieta sana, basata principalmente su frutta e verdura fresche (ricche di vitamine e sali minerali), carboidrati complessi (pasta, pane, riso, preferibilmente integrali per aumentare l’apporto di fibre), legumi, pesce, carni bianche (per ottenere adeguate quantità di proteine) e latticini magri.
Un consiglio dietetico utile è ridurre al minimo il consumo di zuccheri semplici e di alimenti con elevato indice glicemico (pane bianco, patate bollite, corn flakes, miele ecc.): queste categorie di cibi, infatti, sono causa di bruschi picchi di insulina nel sangue, che promuovono la sintesi dei grassi, sia negli adipociti (cellule tipiche del tessuto adiposo) sia nei sebociti, con possibile conseguente aumento della secrezione sebacea. Inoltre, un’alimentazione ricca di zuccheri aumenta il rischio di sviluppare insulinoresistenza (anticamera del diabete di tipo 2), risultata associata all’acne negli uomini giovani.
Soprattutto nei periodi di forte stress o alimentazione sbilanciata e/o in presenza di alterazioni del microbiota intestinale legate a disturbi medici o all’effetto di terapie farmacologiche (in particolare, antibiotici), può essere vantaggioso ricorrere ad alcuni rimedi nutrizionali, come per esempio integratori alimentari contenenti sostanze essenziali per il corretto funzionamento dell’organismo e il benessere della pelle (vitamine antiossidanti, biotina, acido pantotenico ecc.) oppure preparati a base di microrganismi probiotici in grado di supportare l’equilibrio della flora batterica intestinale, indirettamente coinvolta anche nella salute cutanea.